脳腫瘍とは
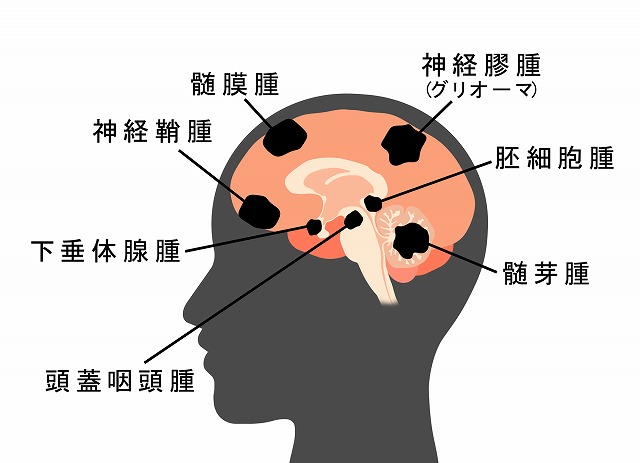 頭蓋骨の中に生じる腫瘍を、総称して「脳腫瘍」と呼びます。脳腫瘍は、頭蓋内の各部位から色々な種類のものが発生します。
頭蓋骨の中に生じる腫瘍を、総称して「脳腫瘍」と呼びます。脳腫瘍は、頭蓋内の各部位から色々な種類のものが発生します。
脳に発生した脳腫瘍が大きくなると、脳神経や血管などの要素をまきこんだり、「脳浮腫」と呼ばれる、脳のむくみが腫瘍の周りに発生します。この脳浮腫や腫瘍そのものが、脳の機能に影響を及ぼします。てんかんの原因にもなります。
脳腫瘍の分類
原発性脳腫瘍
脳の細胞や脳を包む膜、脳神経などから発生する腫瘍を「原発性脳腫瘍」といいます。この原発性脳腫瘍は、病理検査や遺伝子検査を実施することで150種類以上の種類に分類することができます。
原発性脳腫瘍には良性腫瘍と悪性腫瘍があります。悪性腫瘍は、増殖の速いことに加え、浸潤と呼ばれる、周辺組織に染み込むような広がり方をするため、正常な組織との境界を判別しにくいという特徴があります。大脳や小脳、脳幹といった、神経細胞や神経膠細胞などで構成される、脳の実質の部分を脳実質といいますが、悪性腫瘍は主にそこに発生します。
一方で良性腫瘍は、増殖が遅く、正常な組織との境界がはっきりしているという特徴があります。多くの場合、発生する部位は脳実質以外の、髄膜や下垂体、脳神経といった場所です。
治療は、検査によって特定した腫瘍の性質と、患者様それぞれの状態を考慮して行うことになります。
神経膠腫(グリオーマ)
神経膠腫はグリオーマとも呼ばれ、原発性脳腫瘍のうち、髄膜腫の次に多くみられるものです。脳実質は神経細胞(ニューロン)と神経膠細胞(グリア細胞)によって構成されており、そのうちの神経膠細胞が腫瘍化したものを神経膠腫といいます。
神経膠腫は、星細胞腫と乏突起膠腫の大きく2種類に分けられ、そのうちもっともよく見られるのは星細胞腫です。グリオブラストーマと呼ばれる悪性度の高い膠芽腫も、星細胞腫の一種です。
中枢神経系原発悪性リンパ腫
脳には明らかなリンパ組織はありませんが、リンパ腫が発生することがあります。中枢神経系原発悪性リンパ腫とは、そのように脳から発生した悪性リンパ腫のことです。脳に悪性リンパ腫が見つかった場合、まずは全身の検査を行います。中枢神経系原発悪性リンパ腫と診断されるのは、この検査で脳以外に病変が無いことが明らかになった場合のみです。
なお、稀に、中枢神経系原発悪性リンパ腫の診断が出てから数年後に、全身のリンパ腫が発生するというケースもあります。
悪性リンパ腫は、「ホジキンリンパ腫」と「非ホジキンリンパ腫」の大きく2種類に分けられます。「ホジキンリンパ腫」は、病理検査を行うと「ホジキン細胞」と呼ばれる特徴的な細胞が見られることが特徴です。それ以外のものは「非ホジキンリンパ腫」と呼ばれます。中枢神経系原発悪性リンパ腫のほとんどは後者の「非ホジキンリンパ腫」で、リンパ球の一種であるB細胞由来の腫瘍であるという特徴があります。
また、中枢神経系原発悪性リンパ腫に併発しやすい疾患に、眼球内リンパ腫があります。そのため、中枢神経系原発悪性リンパ腫であると診断された場合には、眼および全身の精密検査を実施します。
髄膜腫
髄膜腫は、髄膜から生じる腫瘍のことを指し、原発性脳腫瘍の中でもっともよく見られる腫瘍です。髄膜は、外側から硬膜、クモ膜、軟膜と呼ばれている3層構造の膜で、頭蓋骨の内側で脳を包んでいます。髄膜腫の場合、ほとんどは良性ですが、悪性であるケースもまれに存在します。
下垂体腺腫
脳の中心には、ホルモンの分泌に関わる重要な部位である「下垂体」が存在しています。ホルモンとは、ごく微量で作用する、情報伝達を担う物質のことで、体の中のある特定の器官の働きを調整しているのですが、視床下部からの指令を受けて、そのホルモンの分泌を促すのが下垂体です。下垂体腺腫とは、その下垂体の一部が腫瘍化したもののことをいいます。下垂体腺腫は、ホルモンを分泌するかどうかによって大きく次の2種類に分けられます。
ホルモン産生腺腫
ホルモン産生腺腫はプロラクチンや成長ホルモン、副腎皮質刺激ホルモンといったホルモンを過剰に分泌する腫瘍です。特に副腎皮質刺激ホルモンを産生するものはクッシング病とも呼ばれます。
非機能性下垂体腺腫(ホルモン非分泌性腺腫)
非機能性下垂体腺腫は、ホルモン非分泌腺腫とも呼ばれており、下垂体腺腫のうちホルモンを分泌しないものを指します。
神経鞘腫
神経鞘と呼ばれる、神経を取り巻いて支える鞘のような組織に生じた腫瘍を、神経鞘腫といいます。神経は脳から、頭蓋骨の孔を通り抜け、目や耳、舌へと繋がっており、神経鞘が支えているのはそれらの神経です。神経鞘腫は耳と繋がる前庭神経に生じる聴神経鞘腫がもっとも多く、次に多いのは三叉神経に生じるものです。
頭蓋咽頭腫
頭蓋咽頭腫は下垂体と視神経の近くに発生する腫瘍で、小児に見られることが多いですが、大人に見られるケースもあります。下垂体部の腫瘍のなかではもっとも治療に難渋する疾患です。早期発見あるいは、疑わしい場合はフォローアップをし、小さいうちに全摘出および病理検査をするのがもっとも予後がよいです。
転移性脳腫瘍
転移性脳腫瘍は、がんが原因で発生する腫瘍です。血液の流れによって、他の臓器で生じたがんが脳に運ばれ、増殖することによって起こります。肺がんが原因であることが約半数で、他には乳がんや、大腸がんなどが原因であるケースが多いと言われています。転移性脳腫瘍が明らかな場合は、最近は手術ではなく、定位放射線治療(サイバーナイフ ガンマナイフ ZapXなど)が適応になります。
脳腫瘍の症状
 脳腫瘍では、腫瘍がどの種類のものであるかに関わらず、ある程度共通した症状が現れます。それらの症状は、脳腫瘍が頭蓋内に生じ、ある程度の大きさになって頭蓋骨の内側の圧力が高くなることによって起こります。特によく見られるのは、頭蓋内圧亢進症状と呼ばれる、頭痛、嘔吐、視力障害(目のかすみなど)といったものです。早朝頭痛と言われる、起床時の強い頭痛や、食事と関係なく、気分の悪さを伴わない嘔吐などがある場合、頭蓋内圧亢進症の可能性が考えられます。
脳腫瘍では、腫瘍がどの種類のものであるかに関わらず、ある程度共通した症状が現れます。それらの症状は、脳腫瘍が頭蓋内に生じ、ある程度の大きさになって頭蓋骨の内側の圧力が高くなることによって起こります。特によく見られるのは、頭蓋内圧亢進症状と呼ばれる、頭痛、嘔吐、視力障害(目のかすみなど)といったものです。早朝頭痛と言われる、起床時の強い頭痛や、食事と関係なく、気分の悪さを伴わない嘔吐などがある場合、頭蓋内圧亢進症の可能性が考えられます。
また、けいれん発作は、腫瘍が周りの神経を刺激することで生じる、注意すべき脳腫瘍の初発症状の1つです。大人になってから初めてけいれん発作が起こった、という場合には、脳腫瘍が疑われます。
さらに、脳腫瘍が発生すると、その部位の働きが阻害されてしまうため、一般的に見られる頭痛や嘔吐、視力障害、けいれん発作に加えて、局所症状と呼ばれる症状が出ることもあります。局所症状としては、半身麻痺、言語障害、視野障害、聴力障害などの他、性格の変化などがみられるケースも存在します。
脳腫瘍により、脳からでている神経組織や血管をまきこんで症状を出す場合もあります。その場合は、損傷神経により、視力障害や、嚥下障害などさまざまあります。
脳腫瘍は頭のどこが痛くなる?
頭痛を感じる部分としてもっとも多く上げられるのは前頭部です。また、後頚から後頭部の痛みを感じる方も比較的多くいらっしゃいます。頭痛は、腫瘍のある場所に発生すると思われがちですが、頭痛の現れる場所と腫瘍の局在部位が同じであるというケースは少なく、全体の3分の1程度に留まります。
脳腫瘍による頭痛は毎日続く?
脳腫瘍によって起こる頭痛には、朝起きた際の痛みがもっとも強いという特徴があります。また、頭痛は毎日続いて徐々に悪化し、調子のよい日が無いというのも特徴としてあげられます。
脳腫瘍の検査
神経学的検査
脳腫瘍の検査では、問診、視力検査、聴力検査、運動検査といった検査を行います。これは、腫瘍が発生した部位によって起こる症状がさまざまあるためです。神経学的検査とは、この際に行われる一連の検査のことを指します。
腫瘍が大きくなることで頭蓋内の圧力が高くなり起こる症状を、頭蓋内圧亢進症といいます。代表的なものとしては頭痛、嘔吐、言葉が出ない、手足の麻痺やしびれ、感覚障害、ふらつき、けいれん発作などがあげられ、これらの症状を調べるための検査として、「両上肢挙上試験」「片足立ち試験」「指鼻試験」といったものがあります。
両上肢挙上試験
両上肢挙上試験は、手のひらを上にした状態で、両腕を前方に持ち上げるというものです。麻痺が起こっている場合は、麻痺している側の腕が内側を向いて下がります。
片足立ち試験
片足立ち試験は、バランスを取るために手を左右に伸ばして上げながら、片足を上げるというものです。バランスがとりにくいときは、机などに手をついても構いません。麻痺が起こっている場合、麻痺している側の足では立つことができなくなります。
指鼻試験
指鼻試験では、まず左右の手をまっすぐ横に伸ばします。次に片方の手を曲げ、鼻の頭に人差し指で、何度か繰り返し触れます。脳の中で障害が起こっている場合、鼻の頭と指先がずれてしまいます。
画像診断
画像検査とは、CT検査とMRI検査などを指します。腫瘍の広がりや悪性度なども、造影剤を使用することによってより詳細な評価が可能です。
脳腫瘍の場合、ほとんどはX線を使用したCT検査を実施しますが、小脳や脳幹などの病変は、CT検査では判明しにくいことがあります。
また、MRI検査は脳腫瘍において、治療方針を決めるために欠かせない検査で、この検査では診断だけではなく脳浮腫の広がりも調べることが可能です。
当院ではMRIの設備を整えておりますので、術前検査や術後のフォローアップにおいてMRI検査を行います。
術中迅速検査(病理組織検査)
脳腫瘍であると確定診断をするために行うのが、「病理組織検査」です。この検査は治療方針を決定するために、手術中に摘出した組織を手術中に調べるという方法です。細かくは、術後に病理検査を行い確定します。
脳腫瘍の治療
脳腫瘍の治療として主に行うのは「手術治療」「化学療法(薬物治療)「放射線治療」の3つです。
脳腫瘍は分類が細かく、どの種類であるかによって異なる治療法をとることとなります。そのため、手術治療を行って、摘出した組織で病理学的診断をする必要があります。
良性の腫瘍(髄膜腫や聴神経腫瘍など)の場合、手術で全摘出できれば根治の可能性があります。
一方、悪性リンパ腫や胚細胞性腫瘍等の場合は、手術で全摘出はしません。手術では一部の摘出のみで病理を調べ、術後に化学療法や放射線治療を行うのが主な治療方針となります。
手術が必要な場合は、熟達した術者のいる医療機関をご紹介しております。
頭蓋底腫瘍とは
頭蓋底腫瘍は、治療難易度が高く、症例数も少ないため、確実な技術を習得するのに時間がかかります。発生する腫瘍は、良性腫瘍(髄膜腫・神経鞘腫など)が多いものの、脳底部と顔面骨背部(頭蓋底)の間にできるため、腫瘍に手が届くまでに、髄液排除・適切な頭蓋底部の骨削除を行い、脳を動かすことなく到達経路をつくる必要があります。この際、12本ある脳神経・骨内重要構造物(内耳など)・脳幹や間脳に栄養を送っている動脈・心臓への帰り道である静脈洞を傷つけないようにしなければ、重い後遺症が発生してしまいます。また腫瘍自体の中にそれらが走っている場合や、腫瘍の裏に張り付いていることがあり、細心の注意が必要です。
この手術は、主に顕微鏡手術で進歩しました。当院ブログ「藤津和彦先生のページ」に頭蓋底3階層+眼窩+トルコ鞍(下垂体)へのアプローチの開発に関する論文9本を添付していますので、興味があればご覧ください。
近年は、鼻の穴から内視鏡を入れて骨切りして摘出する方法(神経内視鏡)や、上述の開頭術と併用して摘出する方法もあります。顕微鏡から、外視鏡という視認ツールの開発もされています。定位放射線治療(サイバーナイフやガンマナイフなど)との併用もあります。当院代診ページで散見される、「頭蓋底」「神経内視鏡」「下垂体」などは、これらを生業としている先生方です。
脳腫瘍に関するよくある質問
脳腫瘍の初期症状(前ぶれ)は何ですか?
脳腫瘍の初期症状は、腫瘍のできる場所や大きさによって異なりますが、代表的な前ぶれとしては頭痛、吐き気、嘔吐、めまい、手足のしびれや力が入りにくいといった症状が挙げられます。特に、朝方に強い頭痛が出る場合や、日が経つごとに痛みが悪化する場合は注意が必要です。また、性格の変化、物忘れ、視力の低下、発作(けいれん)なども早期のサインになることがあります。
脳腫瘍末期の症状は何ですか?
脳腫瘍が進行すると、脳の圧迫や浮腫(むくみ)によってさまざまな神経症状が現れます。代表的な末期症状としては、意識がもうろうとする、会話ができない、手足が動かなくなる、食事が取れなくなるなどが見られます。また、呼吸や心拍をコントロールする部分が影響を受けると、呼吸が不規則になる・眠るように意識が低下することもあります。痛みや不安を和らげるため、緩和ケアで症状を穏やかに保つことが重視されます。
脳腫瘍で生じる目の症状はありますか?
脳腫瘍の場所によっては視覚に関わる神経が圧迫されることで、さまざまな目の症状が出ることがあります。たとえば、視野が欠ける(見える範囲が狭くなる)、ものが二重に見える(複視)、視力の低下、眼球が動かしづらい、まぶたが下がるなどです。とくに視交叉(しこうさ)という視神経の交差部に腫瘍ができると、左右の視野の外側が見えにくくなることがあります。眼科で異常が見つかった際に、脳の病気が判明することもあります。
脳腫瘍とがんの違いは何ですか?
「脳腫瘍」は脳にできるすべての腫瘍の総称であり、良性と悪性の両方を含みます。
一方、「がん」は通常、上皮細胞から発生する悪性腫瘍を指します。脳には上皮組織がないため、脳の悪性腫瘍は「脳がん」とは呼ばず、悪性脳腫瘍(例:神経膠芽腫など)といいます。また、体のほかの部位のがんが脳に転移した場合は「転移性脳腫瘍」と呼ばれます。つまり、「がん」は悪性腫瘍の一種であり、脳腫瘍の中にはがん以外の腫瘍も含まれるという関係です。
脳腫瘍の原因はスマホですか?
現時点では、スマートフォンなどの電磁波が脳腫瘍を引き起こす明確な証拠はありません。多くの国際的な研究(WHOや国際がん研究機関など)でも、携帯電話の使用と脳腫瘍の発生率に明確な関連は確認されていません。ただし、非常に長期間・片側での使用などによる影響については、今後も検証が続けられています。健康面を考えるなら、長時間の連続通話を避ける・イヤホンやスピーカーを使うなどの工夫が勧められます。
脳腫瘍で顔が変わることはありますか?
腫瘍が顔の神経(顔面神経)や頭蓋骨の一部を圧迫する場合、顔の見た目や動きに変化が出ることがあります。たとえば、顔の片側が動かしにくい、口角が下がる、まぶたが閉じにくい、表情が左右非対称になるといった症状です。また、頭蓋底付近に腫瘍ができた場合は、顔の骨が変形したり、眼球が突出して見えることもあります。こうした変化はゆっくり進行することが多く、早期に受診することで手術や放射線治療などの選択肢が検討できます。
脳腫瘍は寝起きに起きることが多いですか?
脳腫瘍による頭痛や吐き気が朝方に強く出ることがあります。これは、眠っている間に脳圧(頭の中の圧力)が上昇するためです。横になると血流が脳に集まりやすく、脳腫瘍によって髄液の流れが妨げられていると、朝の起床時に圧迫症状が強まります。起きてしばらく経つと軽くなることもありますが、毎朝強い頭痛や吐き気、視界のぼやけなどが続く場合は、脳腫瘍のサインの可能性があるため、早めの検査をおすすめします。












